ネフローゼ症候群とは
ネフローゼ症候群は、「ネフローゼ症候群診療ガイドライン2020」において以下のように定義されいています。
腎糸球体係蹄障害による蛋白透過性亢進に基づく大量の尿蛋白漏出と、これに伴う低蛋白(低アルブミン)血症を特徴とする症候群
腎臓は尿をつくる役割をもつ、とても重要な臓器です。
腎臓の「糸球体」は、毛細血管が係蹄(ループ)の構造をとった糸玉状の構造で、血液をろ過し「原尿(尿の元になるもの)」を生成する役割を担っています。
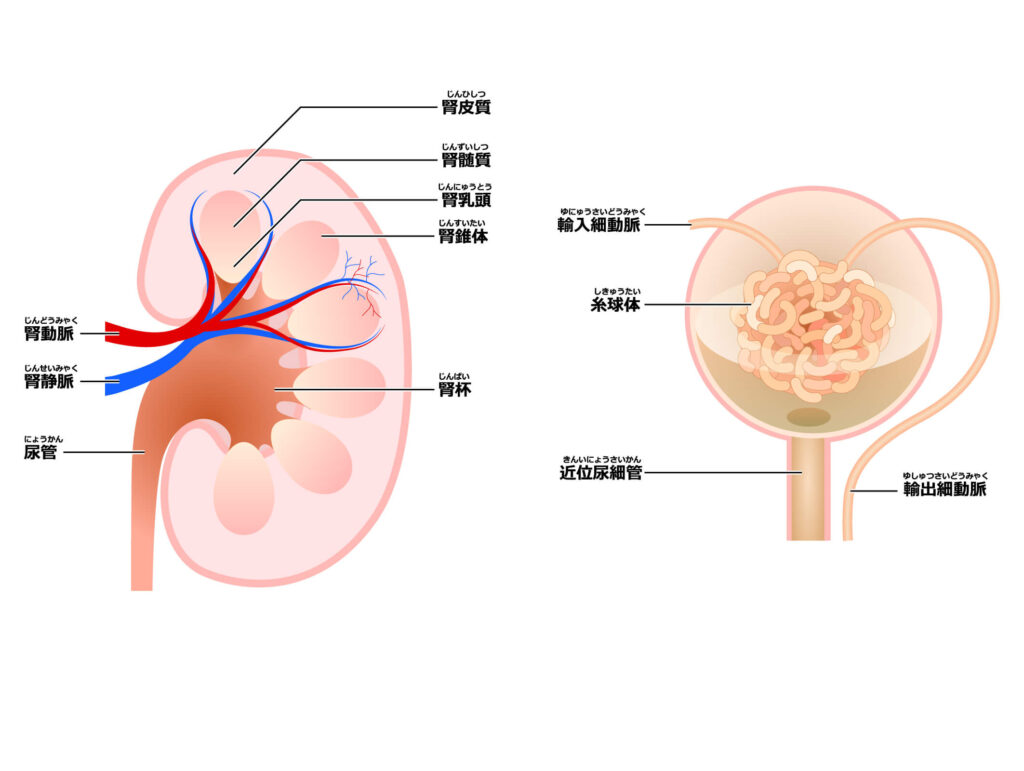
ろ過装置である糸球体の係蹄壁の異常により、その透過性が亢進して血中の蛋白が尿中に漏出することで「蛋白尿」が排出されます。
体内の蛋白質が、必要以上に体外に排出されるため、低蛋白(低アルブミン)血症となります。
ネフローゼ症候群は、病変が腎臓に限局していて原因が明らかではない一次性(特発性、原発性)と、腎病変をきたす全身性疾患が存在する二次性(続発性)に大別されます。
ネフローゼ症候群の診断基準
成人ネフローゼ症候群
- 蛋白尿:3.5 g/日以上が持続する.(随時尿において尿蛋白/クレアチニン比が 3.5 g/gCr 以上の場合もこれに準ずる)
- 低アルブミン血症:血清アルブミン値 3.0 g/dL 以下。血清総蛋白量 6.0 g/dL 以下も参考になる。
- 浮腫
- 脂質異常症(高LDLコレステロール血症)
※1、2の「蛋白尿」および「低アルブミン血症」はネフローゼ症候群診断の必須条件です。
※3、4は必須条件ではないですが、診断の重要な所見となります。
小児ネフローゼの診断基準
- 高度蛋白尿:夜間畜尿で40mg/時/㎡以上 または 早朝尿で尿蛋白/クレアチニン比が 2.0 g/gCr 以上
- 低アルブミン血症:血清アルブミン値 2.5 g/dL 以下
ネフローゼ症候群の原因となる疾患
ネフローゼ症候群の原因となる主な疾患は以下のようなものがあります。
一次性ネフローゼ症候群の原因疾患
- 微小変化型ネフローゼ症候群(MCNS)
- 巣状分節性糸球体硬化症(FSGS)
- 膜性腎症(MN)
- 増殖性糸球体腎炎:メサンギウム増殖性糸球体腎炎(IgA 腎症を含む)、管内増殖性糸球体腎炎、膜性増殖性糸球体腎炎(MPGN)、半月体形成性(壊死性)糸球体腎炎
二次性ネフローゼ症候群の原因疾患
- 自己免疫疾患:ループス腎炎、紫斑病性腎炎、血管炎
- 代謝性疾患:糖尿病性腎症、リポ蛋白腎症
- 感染症:溶連菌、ブドウ球菌感染、B 型・C 型肝炎ウイルス、ヒト免疫不全ウイルス(HIV)、パルボウイルス B19、梅毒、寄生虫(マラリア、シストゾミア)
- アレルギー・過敏性疾患:花粉、蜂毒、ブユ刺虫症、ヘビ毒、予防接種
- 腫瘍:固形癌、多発性骨髄腫、悪性リンパ腫、白血病
- 薬剤:ブシラミン、D—ペニシラミン、金製剤、非ステロイド性消炎鎮痛薬
- その他:妊娠高血圧腎症、放射線腎症、移植腎(拒絶反応、再発性腎炎)
- 遺伝性疾患:Alport 症候群、Fabry 病、nail-patella 症候群、先天性ネフローゼ症候群(Nephrin 異常)、ステロイド抵抗性家族性ネフローゼ症候群

こんなに多くの疾患が「ネフローゼ症候群」の原因となるんですね。
では、どのような原因が最も多いのでしょうか?続いて疫学をチェックしましょう。
ネフローゼ症候群の疫学
日本腎臓学会の「ネフローゼ症候群のデータベース(J-RBR)」によると、ネフローゼ症候群の発症のピークは男女とも50~80歳代と比較的高齢者に多い傾向がみられます。
ネフローゼ症候群の原因としては一次性糸球体疾患が 61%と最も多く、続いて糖尿病性腎症(10.7 %)、IgA 腎症(5.2 %)、ループス腎炎(4.5 %)が主要な疾患となっています。
小児では一次性腎疾患が原因の 8 割以上を占め、中でも微小変化型ネフローゼ症候群(MCNS)が圧倒的に多いのが特徴です。
成人では一次性の中で膜性腎症(MN)、二次性では糖尿病性腎症、アミロイド腎症の割合が加齢とともに増加します。

一次性のネフローゼ症候群の方が多いんですね。
中でも小児は「微小変化型ネフローゼ症候群」、大人は「膜性腎症」が多いのがポイントです!
ネフローゼ症候群の症状
ネフローゼ症候群の主な症状は次の通りです。
体液量過剰(浮腫・胸腹水)
血液中のアルブミンが低下すると血管の中の水分が外に漏れ、皮下や臓器の外にたまるため、顔(まぶた)や足がむくみ、高度になると肺や腹部、さらに陰のうにも水が溜まる場合があります。浮腫が全身に及ぶと体重が増加します。
また、これに伴い頭痛や易疲労感、腹部膨満感、呼吸困難などの症状や、腸管浮腫により腹痛、食欲不振、下痢などの消化器症状を呈することがあります。
高血圧
ネフローゼ症候群に伴う血漿量の増加により高血圧を呈しやすくなります。ネフローゼ症候群の約 10~60%の症例で発症時に高血圧を認め、巣状分節性糸球体硬化症や膜性腎症では、その頻度が高いことが知られています。
尿異常
蛋白尿では尿の色調などに変化はないものの、尿の泡立ちが目立つようになります。
また、増殖性糸球体腎炎に伴うネフローゼ症候群の発症極期や急性腎静脈血栓症の合併例では、肉眼的血尿を認めることがあります。
血栓症
ネフローゼ症候群では、血中の蛋白質量減少に伴い、肝臓での蛋白質合成が促進され、それと同時に凝固因子の合成が促進されることで血栓ができやすい状態になります(血液凝固能の亢進)。下肢浮腫の左右差や圧痛、発赤、熱感などがある場合は、下肢深部静脈血栓症が疑われます。

ネフローゼ症候群の治療
薬物療法
ネフローゼ症候群の治療で使用される頻度の高い薬とその目的には、以下のようなものがあります。
腎臓病の発生要因となる異常に対する「原因療法」と、むくみや高血圧などの症状の改善を目的とした「対症療法」の2つに大きく分けられます。
- 副腎皮質ステロイド薬:尿蛋白を減らす
- 免疫抑制薬:尿蛋白を減らす
- 利尿薬:尿排泄を促し浮腫を軽減させる
- 抗血小板薬、抗凝固薬:血栓の予防
- レニン・アンジオテンシン・アルドステロン系阻害薬:血圧を下げる、尿蛋白を減らす、腎臓を保護する
- 脂質異常症改善薬:LDLコレステロールを下げる
一次性ネフローゼ症候群での薬物療法としてはステロイド薬が用いられることが多いですが、その反応性は病型や重症度によって異なるため、各症例の状態に合わせて治療が行われます。

二次性ネフローゼ症候群の場合は、原因となる病気の治療が優先されます。
参考)※ステロイド薬の副作用:易感染性(免疫力の低下)、消化性潰瘍、顔が赤く丸くなる(ムーンフェイス)、骨粗しょう症、糖尿病、高血圧、肥満、多毛、白内障、緑内障など
生活管理
ネフローゼ症候群の治療中は入院による安静、臥床が基本となります。激しい運動は腎臓への血流量を低下させてしまうため、安静にすることにより、腎臓の働きを安定させます。
ただし、寛解状態にあるネフローゼ症候群の方に関しては、過度な安静は深部静脈血栓症・肺血栓塞栓症の発生につながる恐れがあるため、予防ののため運動は許容されます。
食事療法
食事療法の基本は、ネフローゼ症候群の浮腫を軽減するための塩分制限となります。
たんぱく質の摂取に関しては、たんぱく質制限食の有効性に関するエビデンスは十分ではなく、過度のたんぱく質制限は推奨されていないのが現状です。
治療効果の判定
治療の効果の判定は、治療後一定時期(1か月および6か月)の尿蛋白量により行われます。
ネフローゼ症候群の治療効果判定基準(成人の場合)
・完全寛解:尿蛋白<0.3 g/日
・不完全寛解Ⅰ型:0.3 g/日≦尿蛋白<1.0 g/日
・不完全寛解Ⅱ型:1.0 g/日≦尿蛋白<3.5 g/日
・無効:尿蛋白≧3.5 g/日
一次性ネフローゼ症候群の予後
微小変化型ネフローゼ症候群
- 90%以上が初期治療で寛解に至る(予後は比較的良好)
- ステロイド減量中または中止後、30~50%の症例が再発、20~30%がステロイド依存性、頻回再発型を示す
- 10%の症例ではステロイド抵抗性を示す
- 腎予後は悪くないが、生命予後に関しては必ずしも良好とはいえないデータがあり、感染症などの合併症に十分な注意が必要
巣状分節性糸球体硬化症
- 難治性ネフローゼ症候群の代表疾患であり、完全寛解は70%程度
- 長期的な腎予後は、微小変化型ネフローゼ症候群と比較して不良で、20年で57%が腎不全に至る
膜性腎症
- 自然寛解または治療により寛解する場合が多いが、難治性ネフローゼ症候群となることもある
- ネフローゼ症候群を呈する場合の腎予後は不良で、20年で40%が腎不全に至る
- 日本における原発性膜性腎症の再発率は 25~33%程度
- 約3~5年の観察研究における死亡率は約 8%と、上記2つよりも高率
ネフローゼ症候群についてのまとめ
- ネフローゼ症候群の病態や原因、症状についてまとめしました。
- ネフローゼ症候群の原因となる疾患は非常に多く、症状も多岐にわたります。
- 疾患それぞれで治療法や予後も異なるため、ネフローゼ症候群について理解するためには幅広い知識が必要だと思いました。
- この記事の内容が1つでも参考になれば幸いです。最後までお読みいただきありがとうございました。
参考文献 ・エビデンスに基づくネフローゼ症候群診療ガイドライン2020 ・病気がみえるvol.8 腎・泌尿器 第3版.メディックメディア.2021 ・今井圓裕、横山仁:ネフローゼ症候群の疫学.日腎会誌52(7).877-881.2010



コメント